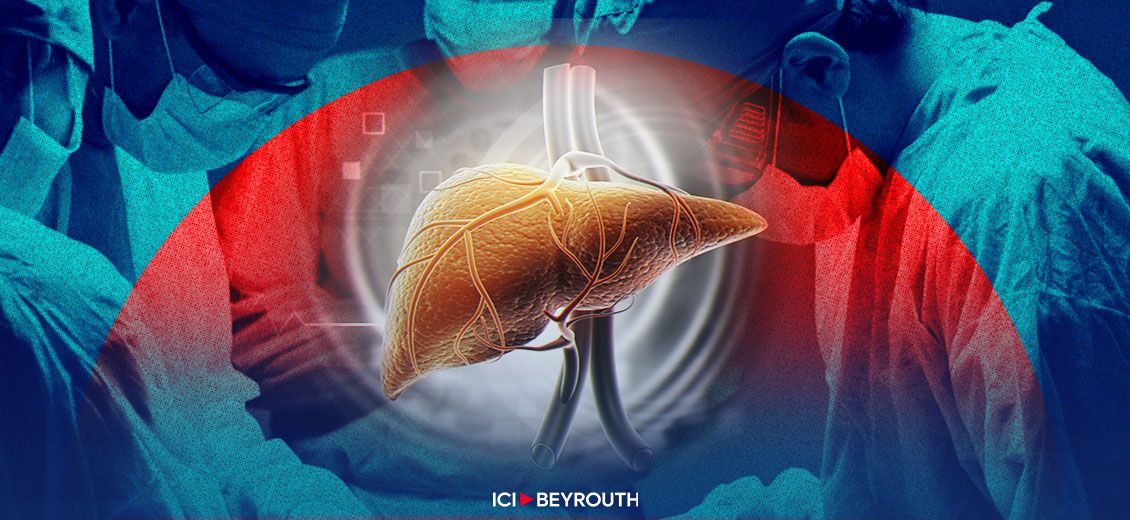
La transplantation apporte un espoir crucial aux patients confrontés à une insuffisance hépatique terminale. Malgré ses défis, elle demeure la dernière bouée de sauvetage pour prolonger la vie et restaurer la santé. Décryptage avec le professeur Francis Navarro.
La transplantation d’organes constitue l’une des avancées majeures de la médecine moderne et offre une lueur d’espoir aux nombreux patients confrontés à une défaillance organique terminale, notamment au niveau des reins, du foie, du cœur, des poumons ou de l’intestin. La première transplantation d’organe réussie a été réalisée en 1954 par le Dr Joseph Murray et son équipe à l’hôpital Brigham de Boston: il s'agissait du rein d’un donneur à son frère jumeau. Depuis, cette thérapie de substitution a connu un essor significatif, surtout durant les quelques dernières décennies. En effet, le nombre total de transplantations d’organes solides aux États-Unis est passé de 15.001 en 1990 à 46.630 en 2023, selon les statistiques publiées par le Organ Procurement and Transplantation Network.
Bien que les progrès scientifiques et médicaux aient permis d’élargir les options de traitement, le recours à des organes artificiels reste néanmoins limité à certains cas, principalement l’hémodialyse en cas d’insuffisance rénale terminale. Pour de nombreux patients, la transplantation demeure donc la seule solution pour restaurer la fonction d’un ou de plusieurs organes et prévenir ainsi la mort prématurée. Selon une étude publiée dans Nature en mai 2021, plus de 34.285 transplantations d’organes solides ont été effectuées en Europe en 2019, dont 85% étaient des transplantations rénales (62%) et hépatiques (23%).
Les chiffres en France semblent concordants. D’après les données de l’Agence de la biomédecine, 5.634 transplantations d’organes solides ont été effectuées en 2023, parmi lesquelles 3.525 étaient des transplantations rénales et 1.343 des transplantations hépatiques, soit 86% du nombre total de transplantations.
 Le professeur Francis Navarro. Photo Makram Haddad
Le professeur Francis Navarro. Photo Makram Haddad
Les études épidémiologiques montrent que la transplantation hépatique est la deuxième transplantation d’organe la plus pratiquée après celle du rein. Ce choix thérapeutique représente, en effet, la solution ultime, voire le traitement curatif de référence, pour un certain nombre de pathologies hépatiques graves. Les plus importantes sont la cirrhose sévère (survenant à la suite d’une hépatite virale chronique ou d’une consommation excessive et chronique d’alcool), le carcinome hépatocellulaire et l’insuffisance hépatique aiguë. Quelles sont donc les possibilités disponibles pour les patients en attente d’une transplantation hépatique?
«Deux approches sont envisageables», indique le professeur Francis Navarro, chef du service de chirurgie hépatique, biliaire, pancréatique et transplantation au CHU de Montpellier. «La première implique la transplantation d’un foie entier cadavérique, provenant d’un donneur atteint de mort encéphalique», explique-t-il à Ici Beyrouth, en marge d’un congrès sur les «Actualités médico-chirurgicales autour des pathologies digestives» organisé par l’Hôpital français du Levant, en collaboration avec l’Ircad International (Institut de recherche contre les cancers de l’appareil digestif) et le CHU de Montpellier.
«La seconde option consiste à transplanter une partie du foie, soit le lobe droit soit le lobe gauche, prélevée sur un donneur vivant», poursuit le chirurgien français d’origine espagnole. Il précise toutefois qu’une condition primordiale s’impose d’emblée: le greffon chez le receveur doit impérativement correspondre au minimum à 0,8% de son poids corporel.
Contrairement à la greffe de moelle osseuse qui requiert une compatibilité tissulaire très étroite entre le donneur et le receveur, la transplantation du foie est moins contraignante en termes de critères de compatibilité. «Il s’agit tout simplement du groupe sanguin, souligne le Dr Navarro. La répartition des greffons est donc régie par le système ABO, c’est-à-dire les quatre groupes: A, B, O et AB. Les conditions sont plus complexes dans certains cas, comme les hyperimmunisés qui subissent une double greffe rénale et hépatique; la situation devient alors plus compliquée.» Le traitement immunosuppresseur est instauré après la transplantation afin de prévenir le rejet du nouveau foie par l’organisme.
Si la transplantation hépatique semble théoriquement à portée de main en raison des exigences de compatibilité peu restrictives, la réalité est tout autre. Selon une étude publiée en mars 2022 dans le American Journal of Transplantation, seulement 54,4% des patients aux États-Unis ont reçu leur greffon dans l’année suivant leur inscription sur la liste nationale d’attente en 2020. «Le prélèvement d’organes cadavériques n’est pas toujours possible en raison de considérations culturelles, religieuses, voire dogmatiques, comme c’est le cas en Asie du Sud-Est, où 95% des transplantations hépatiques sont réalisées à partir de donneurs vivants», note le chirurgien. Il précise toutefois que le donneur vivant est exposé à des risques, avec un taux de morbidité de 9% et un taux de mortalité de 2%: «C’est une chirurgie lourde, mais quand on la fait avec un robot par laparoscopie, le risque diminue significativement», fait-il remarquer.
Quid de ces transplantations au Liban? La première transplantation hépatique à partir d’un donneur vivant a été réalisée avec succès à l’Hôtel-Dieu de France en juillet 2000. Cependant, les archives libanaises ne font état que d’une vingtaine de cas de transplantation hépatique au pays du Cèdre. Pourquoi? «La disponibilité des donneurs cadavériques semble incertaine au Liban pour diverses raisons, tandis que le recours aux donneurs vivants demeure à risque dans un pays où la chaîne n’est pas encore prête», répond l’expert. Et celui-ci d’ajouter: «L’introduction de la transplantation par la technique rapide, c’est-à-dire le prélèvement d’un lobe du foie dans une famille, pourrait être une lueur d’espoir au Liban pour des patients souffrant d’une cirrhose ou de métastases hépatiques.» En effet, une étude pilote prospective, baptisée SECA-I, réalisée à l’hôpital universitaire d’Oslo, rapporte, en 2013, un taux de 60% de survie globale de 5 ans après une transplantation hépatique chez 21 patients présentant des métastases hépatiques non résécables de cancer colorectal.
Grâce aux progrès fulgurants de la génétique, notamment dans le domaine de l’édition génomique (manipulation du génome humain), une nouvelle ère s’ouvre dans la médecine et la recherche biomédicale. L’«humanisation» du cochon en est la preuve la plus tangible. En modifiant le patrimoine génétique de cet animal, les chercheurs ont réussi à rendre ses organes plus compatibles avec les organes humains. Et cela pour résoudre la grave pénurie de greffons. En janvier 2022, a eu lieu aux États-Unis d’Amérique la toute première transplantation d’un organe animal humanisé. David Bennett, alors âgé de 57 ans, avait reçu avec succès le cœur génétiquement modifié d’un porc, alors qu’aucune autre option thérapeutique n’était disponible. Il a survécu deux mois.
Plus récemment, le 16 mars 2024, Richard Slayman, âgé de 62 ans et souffrant d’insuffisance rénale chronique terminale ainsi que de plusieurs comorbidités, a été transplanté avec succès d’un rein de porc génétiquement modifié. Il montre actuellement des signes positifs de rétablissement. La durabilité et l’efficacité de cette transplantation reste toutefois à confirmer dans le temps. Pourra-t-on envisager un avenir pour la xénotransplantation dans le traitement des maladies hépatiques terminales? Le professeur Navarro semble optimiste: «Je suis convaincu qu’il y a un avenir prometteur dans ce domaine. Le cochon représente une piste particulièrement prometteuse, étant l’animal dont les organes se rapprochent le plus de ceux de l’Homme. Les deux ou trois prochaines décennies seront déterminantes pour cette évolution.»
La transplantation d’organes constitue l’une des avancées majeures de la médecine moderne et offre une lueur d’espoir aux nombreux patients confrontés à une défaillance organique terminale, notamment au niveau des reins, du foie, du cœur, des poumons ou de l’intestin. La première transplantation d’organe réussie a été réalisée en 1954 par le Dr Joseph Murray et son équipe à l’hôpital Brigham de Boston: il s'agissait du rein d’un donneur à son frère jumeau. Depuis, cette thérapie de substitution a connu un essor significatif, surtout durant les quelques dernières décennies. En effet, le nombre total de transplantations d’organes solides aux États-Unis est passé de 15.001 en 1990 à 46.630 en 2023, selon les statistiques publiées par le Organ Procurement and Transplantation Network.
Bien que les progrès scientifiques et médicaux aient permis d’élargir les options de traitement, le recours à des organes artificiels reste néanmoins limité à certains cas, principalement l’hémodialyse en cas d’insuffisance rénale terminale. Pour de nombreux patients, la transplantation demeure donc la seule solution pour restaurer la fonction d’un ou de plusieurs organes et prévenir ainsi la mort prématurée. Selon une étude publiée dans Nature en mai 2021, plus de 34.285 transplantations d’organes solides ont été effectuées en Europe en 2019, dont 85% étaient des transplantations rénales (62%) et hépatiques (23%).
Les chiffres en France semblent concordants. D’après les données de l’Agence de la biomédecine, 5.634 transplantations d’organes solides ont été effectuées en 2023, parmi lesquelles 3.525 étaient des transplantations rénales et 1.343 des transplantations hépatiques, soit 86% du nombre total de transplantations.
 Le professeur Francis Navarro. Photo Makram Haddad
Le professeur Francis Navarro. Photo Makram HaddadSolution ultime
Les études épidémiologiques montrent que la transplantation hépatique est la deuxième transplantation d’organe la plus pratiquée après celle du rein. Ce choix thérapeutique représente, en effet, la solution ultime, voire le traitement curatif de référence, pour un certain nombre de pathologies hépatiques graves. Les plus importantes sont la cirrhose sévère (survenant à la suite d’une hépatite virale chronique ou d’une consommation excessive et chronique d’alcool), le carcinome hépatocellulaire et l’insuffisance hépatique aiguë. Quelles sont donc les possibilités disponibles pour les patients en attente d’une transplantation hépatique?
«Deux approches sont envisageables», indique le professeur Francis Navarro, chef du service de chirurgie hépatique, biliaire, pancréatique et transplantation au CHU de Montpellier. «La première implique la transplantation d’un foie entier cadavérique, provenant d’un donneur atteint de mort encéphalique», explique-t-il à Ici Beyrouth, en marge d’un congrès sur les «Actualités médico-chirurgicales autour des pathologies digestives» organisé par l’Hôpital français du Levant, en collaboration avec l’Ircad International (Institut de recherche contre les cancers de l’appareil digestif) et le CHU de Montpellier.
«La seconde option consiste à transplanter une partie du foie, soit le lobe droit soit le lobe gauche, prélevée sur un donneur vivant», poursuit le chirurgien français d’origine espagnole. Il précise toutefois qu’une condition primordiale s’impose d’emblée: le greffon chez le receveur doit impérativement correspondre au minimum à 0,8% de son poids corporel.
Chirurgie lourde
Contrairement à la greffe de moelle osseuse qui requiert une compatibilité tissulaire très étroite entre le donneur et le receveur, la transplantation du foie est moins contraignante en termes de critères de compatibilité. «Il s’agit tout simplement du groupe sanguin, souligne le Dr Navarro. La répartition des greffons est donc régie par le système ABO, c’est-à-dire les quatre groupes: A, B, O et AB. Les conditions sont plus complexes dans certains cas, comme les hyperimmunisés qui subissent une double greffe rénale et hépatique; la situation devient alors plus compliquée.» Le traitement immunosuppresseur est instauré après la transplantation afin de prévenir le rejet du nouveau foie par l’organisme.
Si la transplantation hépatique semble théoriquement à portée de main en raison des exigences de compatibilité peu restrictives, la réalité est tout autre. Selon une étude publiée en mars 2022 dans le American Journal of Transplantation, seulement 54,4% des patients aux États-Unis ont reçu leur greffon dans l’année suivant leur inscription sur la liste nationale d’attente en 2020. «Le prélèvement d’organes cadavériques n’est pas toujours possible en raison de considérations culturelles, religieuses, voire dogmatiques, comme c’est le cas en Asie du Sud-Est, où 95% des transplantations hépatiques sont réalisées à partir de donneurs vivants», note le chirurgien. Il précise toutefois que le donneur vivant est exposé à des risques, avec un taux de morbidité de 9% et un taux de mortalité de 2%: «C’est une chirurgie lourde, mais quand on la fait avec un robot par laparoscopie, le risque diminue significativement», fait-il remarquer.
Lueur d’espoir au Liban
Quid de ces transplantations au Liban? La première transplantation hépatique à partir d’un donneur vivant a été réalisée avec succès à l’Hôtel-Dieu de France en juillet 2000. Cependant, les archives libanaises ne font état que d’une vingtaine de cas de transplantation hépatique au pays du Cèdre. Pourquoi? «La disponibilité des donneurs cadavériques semble incertaine au Liban pour diverses raisons, tandis que le recours aux donneurs vivants demeure à risque dans un pays où la chaîne n’est pas encore prête», répond l’expert. Et celui-ci d’ajouter: «L’introduction de la transplantation par la technique rapide, c’est-à-dire le prélèvement d’un lobe du foie dans une famille, pourrait être une lueur d’espoir au Liban pour des patients souffrant d’une cirrhose ou de métastases hépatiques.» En effet, une étude pilote prospective, baptisée SECA-I, réalisée à l’hôpital universitaire d’Oslo, rapporte, en 2013, un taux de 60% de survie globale de 5 ans après une transplantation hépatique chez 21 patients présentant des métastases hépatiques non résécables de cancer colorectal.
Organes animaux humanisés
Grâce aux progrès fulgurants de la génétique, notamment dans le domaine de l’édition génomique (manipulation du génome humain), une nouvelle ère s’ouvre dans la médecine et la recherche biomédicale. L’«humanisation» du cochon en est la preuve la plus tangible. En modifiant le patrimoine génétique de cet animal, les chercheurs ont réussi à rendre ses organes plus compatibles avec les organes humains. Et cela pour résoudre la grave pénurie de greffons. En janvier 2022, a eu lieu aux États-Unis d’Amérique la toute première transplantation d’un organe animal humanisé. David Bennett, alors âgé de 57 ans, avait reçu avec succès le cœur génétiquement modifié d’un porc, alors qu’aucune autre option thérapeutique n’était disponible. Il a survécu deux mois.
Plus récemment, le 16 mars 2024, Richard Slayman, âgé de 62 ans et souffrant d’insuffisance rénale chronique terminale ainsi que de plusieurs comorbidités, a été transplanté avec succès d’un rein de porc génétiquement modifié. Il montre actuellement des signes positifs de rétablissement. La durabilité et l’efficacité de cette transplantation reste toutefois à confirmer dans le temps. Pourra-t-on envisager un avenir pour la xénotransplantation dans le traitement des maladies hépatiques terminales? Le professeur Navarro semble optimiste: «Je suis convaincu qu’il y a un avenir prometteur dans ce domaine. Le cochon représente une piste particulièrement prometteuse, étant l’animal dont les organes se rapprochent le plus de ceux de l’Homme. Les deux ou trois prochaines décennies seront déterminantes pour cette évolution.»
Lire aussi


Commentaires